El día que su hijo cumplió 18 años, Linda Medendorp recibió la noticia de que iba a morir. Después de consultar a un médico por sus persistentes problemas para tragar la comida, las pruebas demostraron que la mujer, que entonces tenía 51 años, tenía un cáncer incurable que ya se había extendido desde el estómago y el recto.
“Fue la peor pesadilla”, dijo, pero había “un factor positivo en todas las malas noticias”. Las características de su tumor la hicieron apta para un ensayo holandés de un inhibidor de puntos de control, que elimina los frenos del sistema inmunológico que le impiden atacar las células cancerosas. De repente, tenía una pizca de esperanza.
El medicamento que recibió, Opdivo de Bristol Myers Squibb, es una inmunoterapia, una de varias clases de tratamiento que surgieron en los últimos años y que han hecho que las perspectivas para los pacientes con cáncer sean más prometedoras que nunca.
Otros avances potencialmente transformadores incluyen tratamientos altamente específicos como los conjugados de anticuerpos y fármacos, una forma avanzada de quimioterapia, y los radioligandos, que combinan un isótopo nuclear con un anticuerpo para irradiar las células cancerosas.
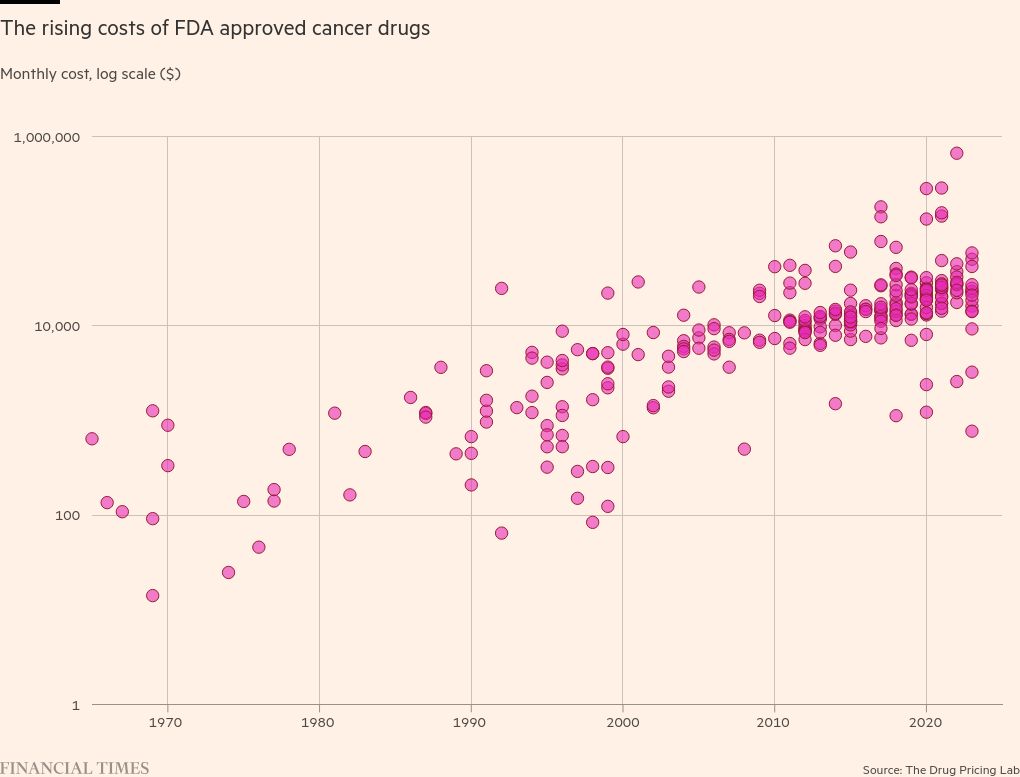
Pero para los sistemas de salud que luchaban por hacer frente al aumento y envejecimiento de la población incluso antes de que el Covid devastara los presupuestos, la innovación no puede divorciarse de su precio: un suministro anual de Opdivo a su precio de lista cuesta casi 200.000 dólares, según un cálculo para el FT realizado por la consultora de políticas sanitarias ATI Advisory.
“Todos estos medicamentos son extremadamente caros”, dijo Denis Lacombe, director ejecutivo de la Organización Europea para la Investigación y el Tratamiento del Cáncer.
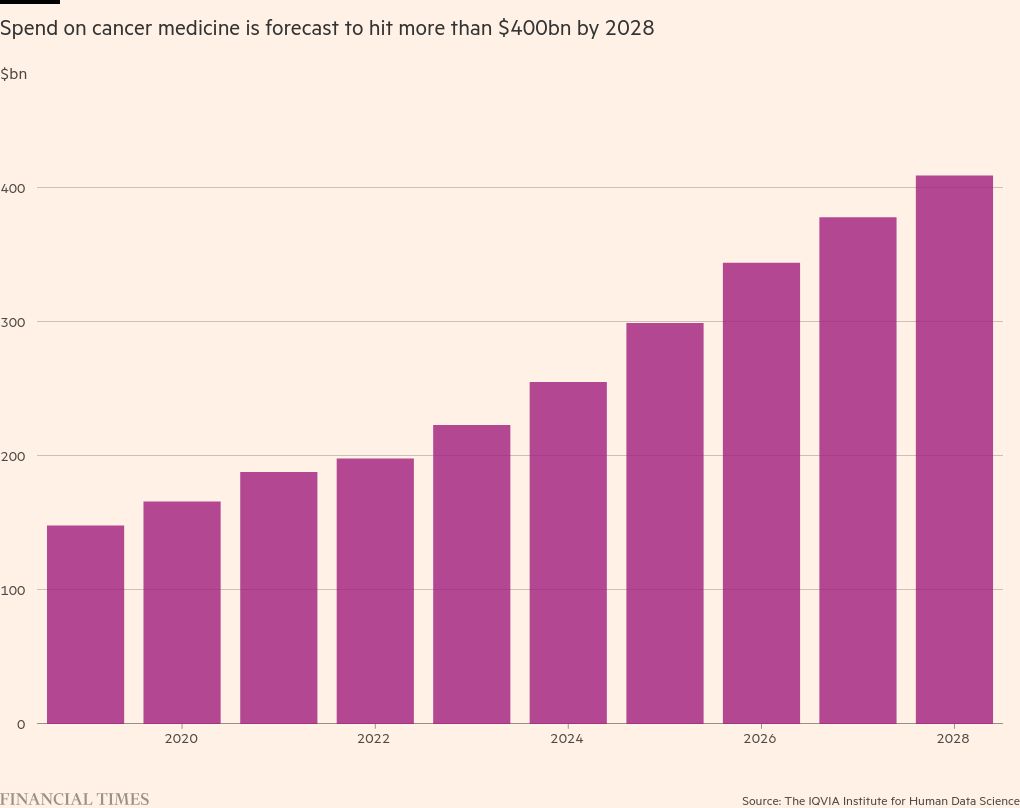
Según un estudio del Instituto IQVIA de Ciencias de Datos Humanos, el aumento de la cantidad de medicamentos innovadores y el impulso mundial para aumentar el diagnóstico temprano y ampliar el acceso al tratamiento elevaron el gasto mundial en medicamentos oncológicos a 223.000 millones de dólares el año pasado. Se espera que la cifra aumente a 409.000 millones de dólares en 2028.
El costo de combatir el cáncer: una serie del FT
Esta es la tercera parte de una serie de tres partes que analiza cómo la afluencia de dinero está cambiando las perspectivas de los pacientes pero creando nuevos desafíos para los sistemas de atención de la salud. Las otras partes se publicarán en los próximos días.
Primera parte: Lo que deja atrás la carrera de 1 billón de dólares por una cura
Segunda parte: La tecnología de la era Covid que podría reinventar la atención del cáncer
Tercera parte: Los nuevos medicamentos contra el cáncer aumentan la presión sobre los limitados presupuestos sanitarios
Los médicos clínicos se encuentran en el punto más crítico de la disparidad entre los recursos y la demanda. Como investigadora, Lillian Siu, oncóloga del Centro Oncológico Princess Margaret de Toronto, se esfuerza por abrir nuevos caminos en la atención del cáncer. Pero como médica, conoce el dolor de no poder ofrecer siempre el tratamiento óptimo.
Apenas un día antes, dijo, había intentado sin éxito garantizar a un paciente acceso a un medicamento “fuera de etiqueta”: un reembolso por su uso más allá de la aplicación para la cual había recibido aprobación regulatoria.
“Sin duda, no es fácil hablar con nuestros pacientes cuando les dices que tienes evidencia de que un medicamento puede ser útil para su tratamiento y, sin embargo, sabes que no tienen cobertura, ya sea con financiación privada o pública”. Esto fue especialmente así en el caso de los tumores raros, para los que a menudo no se contaba con la aprobación de medicamentos o con ensayos clínicos relevantes, afirmó.
Mientras los gobiernos y los pagadores lidian con cuestiones de asequibilidad, la naturaleza de muchos de los tratamientos está haciendo más difícil decidir la cuestión crucial de si ofrecen una buena relación calidad-precio.

Una gran parte de los nuevos medicamentos pertenecen a la categoría de “medicina de precisión”: tratamientos personalizados para pacientes cuyos tumores presentan características genéticas particulares. Sin embargo, este enfoque de nicho significa que el número de pacientes que potencialmente podrían ser aptos es cada vez menor, según Emile Voest, profesor de oncología médica en el Instituto del Cáncer de los Países Bajos.
Dijo que cada vez más los ensayos se llevan a cabo como estudios de “un solo brazo”, sin un grupo de comparación, lo que crea “el riesgo inherente de sobreestimar el valor” del medicamento.
Para compensar la falta de datos, en 2016 estableció el “protocolo de redescubrimiento de fármacos”, o DRUP, que desde entonces se ha replicado en otros países europeos, por el que los pacientes con cáncer avanzado son tratados con medicamentos fuera de etiqueta que coinciden con el perfil genético de sus tumores.
En el marco de un “modelo de reembolso personalizado”, los fabricantes pagarán en determinadas circunstancias los primeros cuatro meses de uso. Si el medicamento resulta eficaz, la aseguradora de salud se hará cargo de la factura del tratamiento continuado.
“A falta de pruebas suficientes, se establece un puente entre el riesgo de las compañías farmacéuticas y los pagadores”, afirmó Voest.
En los últimos ocho años, más de 1.500 pacientes han sido tratados bajo este plan y se han puesto a disposición de los pacientes 37 medicamentos fuera de su “etiqueta” original.
Una de las beneficiarias es Medendorp, que sintió los efectos de su tratamiento casi instantáneamente, y se dio cuenta de que después de sólo dos infusiones podía comer con más facilidad. “Y es increíble, porque nunca me operé. El medicamento fue como una señal de partida para que mi sistema inmunológico eliminara todo el cáncer”, dijo.
Hoy en día, los Países Bajos son reconocidos como un líder internacional en la demostración del valor de los medicamentos. Seis países, entre ellos Noruega, Finlandia y Dinamarca, están realizando ensayos similares, “y estamos trabajando en estrecha colaboración para ampliarlos a 15 países de la UE, incluido el Reino Unido”, afirmó Voest.
Desde entonces, se ha aprobado el reembolso de un medicamento por parte de los pagadores basándose en los datos recopilados a través del estudio DRUP y se han dado luz verde a otros tres sobre la base de una iniciativa separada supervisada por Voest que reúne “evidencia del mundo real” de cómo funciona un medicamento con un grupo más amplio de pacientes que podrían no haber cumplido los criterios para su inclusión en un ensayo clínico.
En Estados Unidos, los pagadores tradicionalmente se han mostrado reacios a utilizar enfoques de “optimización financiera” para controlar el acceso a los medicamentos contra el cáncer, dijo Sarah Emond, presidenta del Instituto de Revisión Clínica y Económica, que mide la relación coste-efectividad de los medicamentos.
Sin embargo, señaló que la decisión de la Administración de Alimentos y Medicamentos de aprobar muchos tratamientos innovadores a través de una “vía de acceso acelerado” -que utiliza puntos finales sustitutos como la reducción del tumor en lugar de pruebas de una mejor supervivencia- significaba que los medicamentos a menudo entraban al mercado a pesar de la evidencia relativamente débil de que prolongarían las vidas.
También dijo que si bien algunos fabricantes estaban cumpliendo el “contrato social” bajo el cual realizan los estudios adicionales necesarios para confirmar la efectividad una vez que su medicamento está en uso, “también hay otros que… no están haciendo los ensayos tan rápido como deberían”.
La confidencialidad comercial implica que los acuerdos basados en resultados, cuando existen, suelen estar rodeados de secretismo. Sin embargo, uno que salió a la luz pública fue el de Pfizer, que en 2021 puso en marcha un programa que vinculaba el pago al rendimiento de Xalkori, un fármaco para tratar el cáncer de pulmón de células no pequeñas. Pfizer dijo que siempre se había concebido como un proyecto piloto, que finalizó en junio de 2022, pero no descartó ampliar el enfoque en el futuro.
Un aspecto preocupante de los nuevos tratamientos oncológicos, según los expertos, es que a pesar de los enormes avances recientes en la comprensión de la biología humana, a menudo hay poca claridad sobre si un tratamiento puede interrumpirse de manera segura o cuándo, o si la dosis establecida a través de ensayos clínicos es la ideal.
La cuestión está empezando a atraer la atención de los reguladores. Lacombe preside el foro de medicamentos contra el cáncer de la Agencia Europea de Medicamentos junto con Francesco Pignatti, el director de oncología de la agencia. Están explorando ensayos clínicos que aborden “cuestiones centradas en el paciente”, como cuándo se debe reducir la dosis del tratamiento y para qué pacientes los beneficios superan los efectos secundarios, como la toxicidad, que pueden aumentar los costos.
Sin embargo, es poco probable que estos ensayos sean bien recibidos por una industria que puede temer una pérdida de ingresos, lo que plantea preguntas sobre cómo se financiarían, un enigma al que se enfrenta Yasushi Goto, del Centro Nacional del Cáncer en Tokio.
En Japón, afirmó, todos los medicamentos que reciben la aprobación regulatoria deben ser reembolsados por ley, pero el envejecimiento de la población estaba generando una presión insostenible sobre el sistema de seguro de salud, lo que llevó al gobierno a reducir los precios que está dispuesto a pagar, una medida que, según sugiere, está disuadiendo a algunas empresas biotecnológicas más pequeñas de desarrollar medicamentos para el mercado japonés.
Él y otros investigadores ahora están examinando si la factura total de los medicamentos podría reducirse demostrando que la inmunoterapia puede administrarse en dosis reducidas y durante períodos más cortos sin sacrificar la eficacia.
Ha sido difícil conseguir financiación y reclutar personal para ensayos que prueben estas tesis, pero está convencido de que este enfoque ofrece la mejor manera de equilibrar los avances con la rentabilidad.
“Entiendo que la innovación es muy importante… pero creo que el costo y la sostenibilidad también lo son”, afirmó.
Ivana Cattaneo, quien preside la plataforma de oncología en el organismo industrial Federación Europea de Industrias y Asociaciones Farmacéuticas, se muestra cautelosa a la hora de reducir la dosis o la duración de las utilizadas en los ensayos clínicos sin “el mismo nivel de evidencia” que llevó a los reguladores a aprobar el medicamento en primer lugar.
Cattaneo, quien también es director ejecutivo de políticas oncológicas en Novartis, sostiene que la forma en que los sistemas de salud y los gobiernos calculan el valor debe cambiar, reconociendo que algunos tratamientos pueden brindar curas que con el tiempo ahorrarán enormes sumas no solo para los sistemas de salud sino para las economías en general.
“La gente puede volver a su vida normal, a trabajar, ser productiva y disfrutar de su familia”, afirmó. La industria estaba “devolviendo mucho a la sociedad gracias a la innovación”, pero “todavía estaba atrapada en una vieja forma de pensar” que solo evaluaba el beneficio clínico inmediato.
En los Países Bajos, casi cuatro años después de su diagnóstico, Medendorp cree que su pronóstico es ahora muy bueno, pero sigue sometiéndose a pruebas periódicas. Llena de gratitud por los avances médicos que la salvaron, participa como voluntaria en un programa que anima a las personas que viven con cáncer a practicar deporte y prioriza el tiempo que pasa con su familia, con la que recientemente disfrutó de un viaje a los Juegos Olímpicos de París.
“De repente puedo volver a vivir y sentir la belleza de la vida”.